Эндокринная система - совокупность специфических эндокринных желез (желез внутренней секреции) и эндокринных клеток.
Она включает:
- гипофиз;
- эпифиз (шишковидная железа);
- щитовидную железу;
- околощитовидные железы;
- надпочечники;
- APUD-систему, или диффузную систему, образованную гормональными клетками, рассеянными в различных органах и тканях организма - эндокринные клетки желудочно-кишечного тракта, продуцирующие гастрин, глюкагон, соматостатин и др.;
- интерстициальные клетки почек, вырабатывающие, например, простагландин Е 2 , эритропоэтин, и аналогичные эндокринные клетки некоторых других органов.
Эндокринная клетка - клетка, синтезирующая и выделяющая гормон в жидкие среды организма - кровь, лимфу, межклеточную жидкость, ликвор.
Гормон - биологически активное вещество, циркулирующее в жидких средах организма и оказывающее специфическое влияние на определенные клетки-мишени.
Химическая структура гормонов различна. Большинство из них является пептидами (белками), стероидными веществами, аминами, простагландинами.
Клетка-мишень для гормона - это клетка, специфически взаимодействующая при помощи рецептора с гормоном и отвечающая на это изменением своей жизнедеятельности и функции.
ОБЩАЯ ПАТОЛОГИЯ ЭНДОКРИННОЙ СИСТЕМЫ
Нарушения деятельности эндокринных желез проявляются в двух основных формах: гиперфункции (избыточной функции) и гипофункции (недостаточной функции).
Основными начальными звеньями патогенеза эндокринных расстройств могут быть центрогенные, первичные железистые и постжелезистые нарушения.
Центрогенные расстройства обусловлены нарушением механизмов нейрогуморальной регуляции желез внутренней секреции на уровне головного мозга и гипоталамо-гипофизарного комплекса. Причинами этих нарушений могут быть повреждения ткани мозга в результате кровоизлияния, роста опухолей, действия токсинов и инфекционных агентов, затянувшихся стресс-реакций, психоз и др.
Последствиями повреждения головного мозга и гипоталамо-гипофизарной системы являются нарушение образования нейрогормонов гипоталамуса и гормонов гипофиза, а также расстройства функций эндокринных желез, деятельность которых регулируется этими гормонами. Так, например, нервно-психическая травма может привести к нарушению деятельности ЦНС, что обусловливает избыточную функцию щитовидной железы и развитие тиреотоксикоза.
Первичные железистые нарушения вызваны расстройствами биосинтеза или выделения гормонов периферическими эндокринными железами в результате уменьшения или увеличения массы железы и соответственно уровня гормона в крови.
Причинами этих нарушений могут быть опухоли эндокринных желез, в результате чего синтезируется избыточное количество гормона, атрофия железистой ткани, в том числе и возрастная инволюция, что сопровождается снижением гормональных влияний, а также дефицит субстратов синтеза гормонов, например йода, требующегося для образования тиреоидных гормонов, или недостаточный уровень биосинтеза гормонов.
Первичные железистые нарушения по принципу обратной связи могут оказывать влияние на функцию коры головного мозга и гипоталамо-гипофизарную систему. Так, снижение функции щитовидной железы (например, наследственный гипотиреоз) приводит к нарушению деятельности ЦНС и развитию слабоумия (тиреопривный кретинизм).
Постжелезистые расстройства обусловлены нарушениями транспорта гормонов их рецепции, т. е. нарушением взаимодействия гормона со специфическим рецептором клетки и ткани и мета6олизма гормонов, что заключается в нарушении их биохимических реакций, взаимодействия и деструкции.
БОЛЕЗНИ ЭНДОКРИННОЙ СИСТЕМЫ
ЗАБОЛЕВАНИЯ ГИПОФИЗА
Гипофиз - инкреторный орган, связывающий нервную и эндокринную системы, обеспечивая единство нейрогуморальной регуляции организма.
Гипофиз состоит из аденогипофиза и нейрогипофиза.
Основные функции гипофиза.
Аденогипофиз продуцирует гормоны:
- фоллитропин (ранее его называли фолликулостимулирующим гормоном, ФСГ);
- лютропин (ранее - лютеинизирующий гормон, ЛГ);
- пролактин (ранее - лютеомамматропный гормон, ЛТГ);
- кортикотропин (ранее - адренокортикотропный гормон, АКТГ );
- тиреотропин (ранее - тиреотропный гормон. ТТГ) и ряд других гормонов.
Нейрогипофиз выделяет в кровь два гормона: антидиуретический и окситоцин.
Антидиуретический гормон (АДГ), или аргинин-вазопрессин, усиливает реабсорбцию воды в почечных канальцах, а в высоких концентрациях вызывает сокращения артериол клубочков и повышение в них артериального давления.
Окситоцин регулирует физиологические процессы в женской половой системе, увеличивает сократительную функцию беременной матки.
БОЛЕЗНИ, СВЯЗАННЫЕ С ГИПЕРФУНКЦИЕЙ АДЕНОГИПОФИЗА
Гиперпитуитаризм - избыток содержания или эффектов одного или нескольких гормонов аденогипофиза.
Причины. В большинстве случаев гиперпитуитаризм является результатом опухоли аденогипофиза или его повреждения при интоксикациях и инфекциях.
Гипофиарный гигантизм проявляется чрезмерным увеличением роста и внутренних органов. При этом рост обычно выше 200 см у мужчин и 190 см у женщин, величина и масса внутренних органов не соответствуют размерам тела, чаше органы также увеличены, реже - относительно уменьшены по сравнению со значительным ростом.
Рис. 76. Акромегалия. Справа - здоровый, слева - больной акромегалией.
В связи с этим возможно развитие функциональной недостаточности сердца и печени. Как правило, наблюдается гипергликемия, нередко сахарный диабет; отмечается недоразвитие половых органов (гипогенитализм). нередко бесплодие; психические расстройства - эмоциональная неустойчивость, раздражительность, нарушения сна, снижение умственной работоспособности, психастения.
Акромегалия - заболевание, при котором диспропорционально увеличиваются размеры отдельных частей тела (чаще - кистей рук, стоп), черты лица становятся грубыми за счет увеличения нижней челюсти, носа, надбровных дуг, скул (рис. 76).
Эти изменения сочетаются с нарушениями жизнедеятельности организма и постепенным развитием полиорганной недостаточности.
Синдром преждевременного полового развития - состояние, характеризующееся ускоренным развитием половых желез, появлением вторичных половых признаков, в некоторых случаях - наступлением половой зрелости у девочек до 8-летнего, у мальчиков до 9-летнего возраста, которая, однако, сопровождается психическим недоразвитием.
Гипофизарный гиперкортицизм (болезнь Иценко-Кушинга) возникает при избыточной продукции кортикотропина, что приводит к гиперфункции коркового вещества надпочечников. Клинически болезнь Иценко-Кушинга проявляется ожирением, трофическими изменениями кожи, артериальной гипертензией, развитием кардиомиопатии, остеопороза, нарушением половой функции, гиперпигментацией кожи, психическими нарушениями.
БОЛЕЗНИ, СВЯЗАННЫЕ С ГИПОФУНКЦИЕЙ АДЕНОГИПОФИЗА
Гипопитуитаризм - недостаточность содержания гормонов гипофиза.
Причины.
Гипофункция аденогипофиза может развиваться после перенесенного менингита или энцефалита, нарушения кровообращения в гипофизе (тромбоз, эмболия, кровоизлияние), черепно-мозговой травмы с повреждением основания черепа, а также в результате белкового голодания.
Гипофункция аденогипофиза может проявляться гипофизарной кахексией, гипофизарной карликовостью и гипофизарным гипогонадизмом.
Гипофизарная кахексия развивается при тотальной гипофункции аденогипофиза, проявляющейся снижением образования практически всех гормонов, что приводит к нарушению всех видов обмена веществ и прогрессирующему истощению.
Гипофизарная карликовость , или гипофизарный нанизм , развивается в случае недостаточности соматотропина и характеризуется прогрессирующим отставанием в росте и массе тела (к периоду завершения формирования организма рост обычно не превышает 110 см у женщин и 130 см у мужчин), старческим видом лица (морщины, сухая и дряблая кожа), недоразвитием половых желез и вторичных половых признаков в сочетании с первичным бесплодием. Интеллект в большинстве случаев не нарушен, однако нередко выявляются признаки снижения умственной работоспособности и памяти.
Гипофизарный гипогонадизм развивается при недостатке половых гормонов, обусловленном гипофункцией аденогипофиза. Он проявляется:
- у мужнин - евнухоидизмом, для которого характерны недоразвитие яичек и наружных половых органов, слабовыраженные вторичные половые признаки, высокий (женоподобный) тембр голоса, бесплодие, развитие женоподобной фигуры, ожирение;
- у женщин - женским инфантилизмом, сопровождающимся недоразвитием молочных желез, поздним началом менструаций, нарушением менструального цикла вплоть до аменореи, бесплодием, астеническим телосложением, эмоциональной неустойчивостью.
Гипофункция нейрогипофиза может возникать в результате развития в нем опухоли, воспалительных процессов, травм, что проявляется несахарным диабетом вследствие снижения образования АДГ. Для этого заболевания характерно выделение большого количества мочи (от 4 до 40 л/сут) при ее низкой относительной плотности. Потеря воды и повышение осмотического давления плазмы крови сопровождаются неукротимой жаждой (полидипсией ), вследствие которой больные в большом количестве пьют воду.
БОЛЕЗНИ НАДПОЧЕЧНИКОВ
Надпочечники - парные эндокринные железы, расположенные у верхних полюсов почек и состоящие из коркового (коры) и мозгового вещества.
Основные функции надпочечников.
В коре надпочечников синтезируется 3 группы стероидных гормонов: глюкокортикоиды, минералокортикоиды и половые стероиды.
- Глюкокортикоиды оказывают влияние на углеводный обмен, обладают противовоспалительным действием и снижают активность иммунной системы.
- Минералокортикоиды (у человека в основном альдостерон) регулируют обмен электролитов, прежде всего ионов натрия и калия.
- Половые стероиды (андрогены и эстрогены ) определяют развитие вторичных половых признаков, а также стимулируют синтез нуклеиновых кислот и белка.
- Болезни, обусловленные гиперфункцией коры надпочечников (гиперкортицизм) , связаны с повышением содержания в крови кортикостероидов и проявляется гиперальдостеронизмом и синдромом Иценко-Кушинга.
- Гиперальдостеронизм обычно связан с развитием альдостеромы - опухоли коркового вещества надпочечников. Характерны задержка натрия в плазме и гипернатриемия. Повышается артериальное давление, появляются аритмии сердца.
- Синдром Иценко-Кушинга развивается, как правило, при опухоли коркового вещества надпочечника, что сопровождается избытком глюкокортикоидов. Характерно ожирение с отложением жира на лице, шее, в области верхнего плечевого пояса. У больных повышаются артериальное давление и уровень глюкозы в крови, часто повышена температура тела. Вследствие угнетения иммунной системы снижается устойчивость к инфекциям. У мальчиков ускорено и не соответствует возрасту развитие вторичных половых признаков, но первичные половые признаки и поведение отстают в развитии. У девочек появляются черты мужского телосложения.
Болезни, обусловленные гипофункцией коры надпочечников, или надпочечниковой недостаточностью. В зависимости от масштаба поражения надпочечников выделяют 2 разновидности надпочечниковой недостаточности: тотальную и парциальную.
Тотальная надпочечниковая недостаточность обусловлена дефицитом всех гормонов коры надпочечника - глюкоминералокортикоидов и андрогенных стероидов. При этом отмечается нормальный уровень катехоламинов, продуцирующихся мозговым веществом надпочечников.
Парциальная надпочечниковая недостаточность - недостаточность какого-либо одного класса гормонов коры надпочечников, чаще всего - минерало- или глюкокортикоидов.
В зависимости от характера течения выделяют острую и хроническую тотальную недостаточность коры надпочечников.
Острая тотальная недостаточность коры надпочечников.
Ее причины :
- Прекращение введения в организм кортикостероидов после длительного их применения с лечебной целью. Развивающееся при этом состояние обозначают как синдром отмены кортикостероидов или ятрогенную надпочечниковую недостаточность . Обусловлена продолжительным угнетением функции гипоталамо-гипофизарно-надпочечниковой системы и атрофией коры надпочечников.
- Повреждение коры обоих надпочечников, например при падении с большой высоты, двустороннем кровоизлиянии в ее ткань при тромбогеморратическом синдроме, молниеносно протекающем сепсисе.
- Удаление надпочечника, пораженного гормонопродуцирующей опухолью. Однако недостаточность развивается только при гипо- или атрофии коркового вещества второго надпочечника.
Проявления:
- острая гипотензия;
- нарастающая недостаточность кровообращения, обусловленная острой сердечной недостаточностью, снижением тонуса мышц артериальных сосудов, уменьшением массы циркулирующей крови в связи с ее депонированием. Как правило, острая тяжелая недостаточность кровообращения является причиной смерти большинства больных.
Хроническая тотальная недостаточность коры надпочечников (болезнь Адцисона).
Основной причиной служит разрушение ткани коры надпочечников в результате иммунной аутоагрессии, туберкулезного поражения, метастазов опухолей, амилоидоза.
Проявлениях
- мышечная слабость, утомляемость;
- артериальная гипотензия;
- полиурия;
- гипогидратация организма и гемоконцентрация в результате снижения объема жидкости в сосудистом русле, приводящего к гиповолемии;
- гипогликемия;
- гиперпигментация кожи и слизистых оболочек вследствие повышения секреции аденогипофизом АКТГ и меланоцитостимулирующего гормона, так как оба гормона стимулируют образование меланина. Характерна для первичной надпочечниковой недостаточности, при которой гипофиз не поражен.
Болезни, обусловленные гиперфункцией мозгового вещества надпочечников.
Причины: опухоли из хромаффинных клеток мозгового вещества - доброкачественные (феохромоцитомы) и реже злокачественные (феохромобластомы). Феохромоцитомы вырабатывают избыток катехоламинов, в основном норадреналина.
Проявления гиперкатехоламинемии:
- артериальная гипертензия;
- острые гипотензивные реакции с кратковременной потерей сознания в результате ишемии мозга (обморок), развивающиеся на фоне артериальной гипертензии, бледность, потливость, мышечная слабость, утомляемость;
- катехоламиновые гипертензивные кризы - периоды значительного повышения уровня артериального давления (систолического до 200 мм рт. ст. и выше);
- нарушения ритма сердца в виде синусовой тахикардии и экстрасистолии;
- гипергликемия и гиперлипидемия.
Недостаточность уровня или эффектов катехоламинов надпочечников как самостоятельная форма патологии не наблюдается, что обусловлено парностью надпочечников и их высокими компенсаторно-приспособительными возможностями.
БОЛЕЗНИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Щитовидная железа является компонентом системы гипоталамус-гипофиз-щитовидная железа. Паренхима щитовидной железы состоит из трех видов клеток: А-, В- и С-клеток.
- А-клетки, или фолликулярные, вырабатывают йодсодержащие гормоны. Они составляют большую часть массы железы.
- В-клетки продуцируют биогенные амины (например, серотонин).
- С-клетки синтезируют гормон кальцитонин и некоторые другие пептиды.
Структурной единицей щитовидной железы является фолликул - полость, выстланная А– и С-клетками и заполненная коллоидом.
Щитовидная железа вырабатывает йодсодержащие и пептидные гормоны, регулирующие физическое, психическое и половое развитие организма.
Пептидные гормоны (кальцитонин, катакальцин и др.) синтезируются С-клетками. Увеличение содержания кальцитонина в крови происходит при опухолях щитовидной железы и при почечной недостаточности, сопровождающейся нарушением реабсорбции кальция в канальцах почек.

Рис. 77. Зоб.
Многочисленные заболевания щитовидной железы, характеризующиеся изменением уровня или эффектов йодсодержащих гормонов, объединяют в две группы: гипертиреозы и гипотиреозы.
Гипертиреозы , или тиреотоксикоз, характеризуются избытком эффектов йодсодержащих гормонов в организме. При развитии гипотиреозов наблюдается недостаточность эффектов этих гормонов.
Заболевания щитовидной железы, сопровождающиеся гипертиреозом.
Эти болезни возникают при нарушении деятельности самой железы или в результате расстройства функций гипофиза или гипоталамуса. Наибольшее значение среди этих болезней имеют зоб (струма) и опухоли.
Зоб (струма) - узловатое или диффузное разрастание ткани щитовидной железы (рис. 77).
Виды зоба.
По распространенности:
- эндемический зоб, причиной которого является недостаток йода в воде и пище в некоторых регионах (в нашей стране ряд районов Урала и Сибири);
- спорадический зоб, возникающий у жителей неэндемических районов.
По морфологии:
- диффузный зоб. характеризующийся равномерным разрастанием ткани железы;
- узловатый зоб, при котором разрастающаяся ткань железы образует плотные узловатые образования различной величины;
- коллоидный зоб, который отличается накоплением в фолликулах коллоида;
- паренхиматозный зоб, который характеризуется разрастанием эпителия фолликулов при почти полном отсутствии коллоида.
Диффузный токсический зоб (базедова болезнь) составляет более 80 % случаев гипертиреоза. Встречается обычно после 20- 50 лет. женщины болеют в 5-7 раз чаще мужчин.
Причины:
- наследственная предрасположенность;
- повторяющиеся психические травмы (стресс), вызывающие активацию гипоталамуса и симпатико-адреналовой системы, что приводит к интенсивному образованию гормонов щитовидной железы.
Патогенез.
Начальным звеном патогенеза является наследуемый генетический дефект лимфоцитов, обусловливающий синтез плазматическими клетками большого количества “аутоагрессивных” иммуноглобулинов. Особенность этих иммуноглобулинов заключается в способности специфически взаимодействовать с рецепторами для ТТГ на А-клетках эпителия фолликулов, стимулировать образование и инкрецию ими в кровь трийодтиронина, избыточное количество которого вызывает гипертиреоз или даже тиреотоксикоз. Чем больше аутоагрессивных иммуноглобулинов в крови, тем тяжелее тиреотоксикоз, характеризующийся значительным изменением обмена веществ: повышением уровня окислительных процессов, основного обмена и температуры тела, что приводит к резкому повышению чувствительности организма к гипоксии. Усиливается распад гликогена, белков и жиров, возникает гипергликемия, нарушается водный обмен.
Морфология.
Зоб обычно диффузный, иногда узловатый. Гистологически он характеризуется сосочковыми разрастаниями эпителия фолликулов и лимфоплазмоцитарной инфильтрацией стромы. В фолликулах очень мало коллоида.
Вследствие нарушения водного обмена в мышце сердца развивается вакуольная дистрофия, сердце увеличивается в размерах; в печени наблюдается серозный отек и в последующем - склероз; нередки дистрофические изменения нервной ткани, в том числе головного мозга (тиреотоксический энцефалит). Нарушения деятельности нервной системы и мышц обусловлены возникающим дефицитом АТФ, истощением в мышцах запаса гликогена и другими расстройствами обмена веществ.
Клиническая картина.
У больных появляется характерная триада - зоб, пучеглазие (экзофтальм) и тахикардия. Больные худеют, они легко возбудимы, беспокойны; характерны быстрая смена настроения, суетливость, утомляемость, дрожание пальцев рук, повышение рефлексов. Тахикардия связана с активацией симпатико-адреналовой системы. У больных отмечаются одышка, повышение систолического артериального давления, полиурия.
Гипотиреоидные состояния (гипотиреозы) характеризуются недостаточностью эффектов йодсодержащих гормонов в организме. Встречаются у 0,5-1 % населения, в том числе у новорожденных.
Причины.
Различные этиологические факторы могут вызывать гипотиреоз, действуя либо непосредственно на щитовидную железу, гипофиз, гипоталамические центры, либо снижая чувствительность клеток-мишеней к тиреоидным гормонам.
К числу наиболее часто встречающихся заболеваний, в основе которых лежит гипотиреоз, относятся кретинизм и микседема.
Кретинизм - форма гипотиреоза, наблюдающаяся у новорожденных и в раннем детском возрасте.
Патогенез болезни связан с дефицитом гормонов трийодтиронина и тироксина.
Основные проявления: отставание детей раннего возраста в физическом и умственном развитии. У больных карликовый рост, грубые черты лица, что обусловлено отечностью мягких тканей; большой язык, который часто не вмещается во рту; широкий плоский “квадратный” нос с западением его спинки: далеко расставленные друг от друга глаза; большой живот, нередко с наличием пупочной грыжи, что свидетельствует о слабости мускулатуры.
Микседема - тяжелая форма гипотиреоза, развивающаяся, как правило, у взрослых, а также у детей старшего возраста.
Характерным признаком микседемы является отек кожи и подкожной клетчатки, при котором после надавливания на ткань не образуется ямка (слизистый отек).
Причиной микседемы является недостаточность эффектов тиреоидных гормонов в результате первичного поражения щитовидной железы (в 90% случаев), реже - вторичного (травма, хирургическое удаление большей части железы, воспаление, введение препаратов, нарушающих синтез гормонов, дефицит йода и др.), а также при нарушении функции аденогипофиза и гипоталамуса.
Патогенез.
Существо характерного для болезни слизистого отека состоит в накоплении воды не только во внеклеточной, но и во внутриклеточной среде вследствие изменения свойств белков кожи и подкожной жировой клетчатки. При недостатке гормонов щитовидной железы происходит превращение белков в муциноподобное вещество, имеющее высокую гидрофильность. Развитию отека способствует задержка воды в организме вследствие усиления ее реабсорбции в почечных канальцах при недостатке тиреоидных гормонов.
У больных снижены частота сердечных сокращений и систолическое артериальное давление. Окислительные процессы ослаблены, понижены основной обмен и температура тела. Уменьшается распад гликогена, белков и жиров; в крови отмечается гипогликемия. Усиливается и ускоряется развитие атеросклероза и коронарной недостаточности вследствие ослабления распада жиров, особенно холестерина.
Клиническая картина.
Характерны внешний вид и поведение больного: одутловатое лицо, сухая, холодная на ощупь кожа, припухшие веки, суженные глазные щели. Типичны вялость, апатия, сонливость, отсутствие интереса к окружающему, ослабление памяти. Мышечный тонус снижен, ослаблены рефлексы, больные быстро утомляются. Все эти изменения связаны с ослаблением возбудительных процессов в ЦНС инарушением обмена веществ.
Исход. Исходом микседемы, крайне тяжелым, нередко смертельным, является гипотиреоидная, или микседематозная кома . Она может быть конечным этапом любой разновидности гипотиреоза при его неадекватном лечении или у нелеченых больных.
БОЛЕЗНИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Поджелудочная железа выполняет, помимо экскреторной, важную инкреторную функцию, обеспечивающую нормальное течение обмена веществ в тканях. В а-клетках поджелудочной железы вырабатывается гормон глюкагон, а в р-клетках островкового аппарата - инсулин.
- Инсулин усиленно вырабатывается при увеличении уровня глюкозы в крови,- повышает утилизацию глюкозы тканями и одновременно увеличивает запас источников энергии в форме гликогена и жиров. Инсулин обеспечивает активный процесс транспорта глюкозы из внеклеточной среды в клетку. В самой клетке он повышает активность важного фермента гексокиназы, в результате чего из глюкозы образуется глюкозо-6-фосфат. Именно в этой форме глюкоза вступает в различные метаболические превращения в клетке. Инсулин стимулирует синтез гликогена и тормозит его распад, повышая запас гликогена в тканях, прежде всего в печени и мышцах.
- Глюкагон относится к группе контринсулярных гормонов: стимулирует распад гликогена, тормозит его синтез и вызывает гипергликемию.
Болезни, сопровождающиеся гиперфункцией островкового аппарата поджелудочной железы
Повышение уровня инсулина в организме возникает при гормонопродуцирующей опухоли р-клеток поджелудочной железы - инсуломе; при передозировке инсулина, используемого для лечения сахарного диабета; при некоторых опухолях мозга. Это состояние проявляется гипогликемией , вплоть до развития гипогликемической комы.
Выделяют абсолютную и относительную недостаточность островкового аппарата. При абсолютной недостаточности поджелудочная железа не вырабатывает или вырабатывает мало инсулина. В организме возникает дефицит этого гормона. При относительной недостаточности количество вырабатываемого инсулина является нормальным.
Сахарный диабет - хроническое заболевание, обусловленное абсолютной или относительной инсулиновой недостаточностью, приводящей к нарушению всех видов обмена веществ (прежде всего углеводного, проявляющегося в гипергликемии ), поражению сосудов (ангиопатии ), нервной системы (нейропатии ) и патологическим изменениям в различных органах и тканях.
Сахарным диабетом в мире страдают свыше 200 млн человек, причем наблюдается постоянная тенденция роста заболеваемости на 6-10 %, особенно в промышленно развитых странах. В России за последние 15 лет количество больных сахарным диабетом увеличилось в 2 раза ив некоторых регионах достигает 4 % от всего населения, а среди людей старше 70 лет даже превышает 10%.
Классификация сахарного диабета.
- Сахарный диабет I типа - инсулинозависимый, развивается в основном у детей и подростков (юношеский диабет) и обусловлен гибелью р-клеток островков Лангерганса.
- Сахарный диабет II типа - инсулиннезависимый, развивается у взрослых, чаще после 40 лет, и обусловлен как недостаточной функцией р-клеток. так и инсулиновой резистентностью (невосприимчивостью к инсулину) тканей.
Причины болезни: наследственная неполноценность р-клеток островков, нередко также склеротические изменения в поджелудочной железе, развивающиеся по мере старения человека, иногда - психическая травма. Развитию сахарного диабета может способствовать неумеренное потребление углеводов. Существенное значение может иметь изменение антигенных свойств инсулина при его нормальной физиологической активности. В этом случае в организме образуются антитела, связывающие инсулин и предупреждающие его поступление в ткань. Важное значение может иметь увеличение инактивации инсулина под влиянием фермента инсулиназы, которая активируется СТГ гипофиза.
Сахарный диабет может возникать при значительном увеличении гормонов, снижающих действие инсулина и вызывающих гипергликемию. При длительном избытке контринсулярных гормонов относительная недостаточность инсулина может перейти в абсолютную вследствие истощения р-клеток островкового аппарата под влиянием гипергликемии.
Патогенез. Характерным для сахарного диабета является повышение уровня глюкозы в крови (гипергликемия), которое может доходить до 22 ммоль/л и более при норме 4,2-6,4 ммоль/л.
Гипергликемия обусловлена нарушением поступления глюкозы в клетки, ослаблением использования ее тканями, снижением синтеза и увеличением распада гликогена и усилением синтеза глюкозы из белков и жиров. В нормальных условиях в почечных канальцах происходит полная реабсорбция глюкозы в кровь. Максимальная концентрация глюкозы в плазме крови и первичной моче, при которой она полностью реабсорбируется, составляет 10,0-11,1 ммоль/л. При концентрации выше этого уровня (порог выведения для глюкозы) избыток ее выделяется с мочой. Это явление носит название “глюкозурия”. Глюкозурия связана не только с гипергликемией, но также и со снижением почечного порога выведения, так как процесс реабсорбции глюкозы может происходить нормально только при превращении ее в эпителии почечных канальцев в глюкозо-6-фосфат. При сахарном диабете этот процесс нарушается. В связи с усиленным распадом жиров образуются кетокислоты; при накоплении их в крови у больных развивается гиперкетонемия. Характерным для сахарного диабета является также увеличение в крови уровня холестерина.
Гипергликемия приводит к повышению осмотического давления плазмы крови, что в свою очередь вызывает потерю тканями воды (дегидратация); это сопровождается жаждой, увеличением потребления воды и соответственно полиурией. Повышение уровня глюкозы во вторичной моче и ее осмотического давления снижает реабсорбцию воды в канальцах, вследствие чего возрастает диурез. Гиперкетонемия способствует возникновению ацидоза и вызывает интоксикацию организма.
Патологическая анатомия .
Морфологические изменения при сахарном диабете представлены достаточно ярко. Поджелудочная железа несколько уменьшена в размерах, склерозирована. Часть островкового аппарата атрофируется и склерозируется, сохранившиеся островки подвергаются гипертрофии.
Патология сосудов связана с нарушением углеводного, белкового и жирового обмена. В крупных артериях развиваются атеросклеротические изменения, а в сосудах микроциркуляторного русла возникают повреждения их базальных мембран, пролиферация эндотелия и перителия. Все эти изменения заканчиваются склерозом сосудов всего микроциркуляторного русла - микроангиопатия. Она приводит к поражению головного мозга, пищеварительного тракта, сетчатки глаз, периферической нервной системы. Наиболее глубокие изменения микроангиопатия вызывает в почках. Вследствие повреждения базальных мембран и повышенной проницаемости капилляров клубочков на капиллярных петлях выпадает фибрин, что приводит к гиалинозу клубочков. Развивается диабетический гломерулосклероз. Клинически он характеризуется протеинурие и, отеками, артериальной гипертензией. Печень при сахарном диабете увеличена в размерах, в гепатоцитах отсутствует гликоген, развивается их жировая дистрофия. Инфильтрация липидами отмечается также в селезенке, лимфатических узлах.
Варианты течения и осложнения сахарного диабета.
У людей разного возраста сахарный диабет имеет особенности и протекает по-разному. У лиц молодого возраста заболевание характеризуется злокачественным течением, у стариков - относительно доброкачественным. При сахарном диабете возникают разнообразные осложнения. Возможно развитие диабетической комы. Диабетический гломерулосклероз осложняет сахарный диабет развитием уремии. В результате макроангиопатии могут возникать тромбоз сосудов конечностей и гангрена. Снижение сопротивляемости организма часто проявляется активацией гнойной инфекции в виде фурункулов, пиодермии, пневмонии, иногда сепсиса. Указанные осложнения сахарного диабета являются наиболее частыми причинами смерти больных.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter .
Эндокринная система отвечает за контроль всех основных функций в организме, поэтому даже малейшие гормональные нарушения требуют к себе особого внимания. Вопросы касательно заболевания эндокринной системы человека волнуют большое количество пациентов, так как гормональные нарушения ведут за собой нарушения нормальной функциональности многих органов и систем человеческого организма. В случае, когда не следует полагающееся лечение, такая халатность приводит к весьма неприятным последствиям.
Гормональные нарушения подразумевают под собой: уменьшение или увеличение роста и веса, эмоциональную нестабильность и неуравновешенное психическое состояние. Эндокринная система человека становится активным участником в функционировании организма, под которым понимается переваривание употребляемых продуктов питания и поддержание здорового состояния организма. Железы эндокринной системы включают в себя: гипофиз, гипоталамус, щитовидная и и половые железы.
Например, гипофиз вырабатывает несколько гормонов, одним из которых является гормон роста, влияющий на рост человека. При остром недостатке таких гормонов в организме, рост приостанавливается, и длина тела уже взрослого человека составляет всего один метр двадцать сантиметров. В том случае если гормон вырабатывается в избытке, длина тела взрослого человека превышает отметку в два метра.
Эндокринные железы отвечают за нормальную работоспособность нервных и иммунных систем пациента и способствуют поддержанию хорошего кислотного состояния организма. Благодаря вырабатываются гормоны, которые с помощью химических реакций реагируют с деятельностью человеческих органов.
Далеко не каждая болезнь может стать причиной, которая вызывает нарушение работоспособности эндокринных желез и гормональных сбоев. В таких случаях эндокринолог не всегда сможет помочь, иногда лучше всего следует обратиться к совсем другому специалисту, например, при нарушении половых функций лучше всего обращаться урологу или гинекологу, при эмоциональной неустойчивости поможет психотерапевт.

В любом случае, чтобы поставить адекватный диагноз и соответственное лечение, необходима консультация у квалифицированного специалиста. Обычно болезни эндокринной системы связаны с либо переизбытком, либо недостатком выработки гормонов, которые способствуют развитию патологических процессов.
Этиология заболевания эндокринной системы в современной медицинской практике еще слишком мало изучена. Патологические изменения эндокринной системы могут быть связаны с генетическими аномалиями, процессами воспаления и новообразованиями, и нарушениями тканевой чувствительности к гормонам. Современная медицина среди самых распространенных болезней эндокринной системы выделяет: сахарный диабет, токсический диффузный зоб и нарушение функций половых желез.
Однако, несмотря на все самые современные методы исследований, эндокринные железы и заболевания, связанные с ней остаются до сих пор самыми загадочными и малоизученными, поэтому важно придерживаться общих правил профилактики и рекомендаций со стороны квалифицированных специалистов.
Признаки и симптомы, которые связаны с заболеваниями эндокринных расстройств, весьма многочисленны и могут быть резко выражены и способны затронуть почти все области и функции организма человека. Симптомы, которые наблюдаются у пациентов при нарушениях связанных с эндокринной системой:

- Резкое уменьшение или, наоборот, резкое увеличение массы тела;
- Резкая смена настроения;
- Либо увеличение, либо понижение температуры тела и лихорадка;
- Повышенная потливость;
- Нарушение менструального цикла у женщин;
- Изменение нормального сердечного ритма;
- Нарушение памяти и концентрации внимания;
- Частые головные боли;
- Быстрая утомляемость, слабость и сонливость;
- Постоянное чувство жажды, которое в основном наблюдается у больных с сахарным диабетом;
- Чрезмерная возбудимость;
- Уменьшение сексуального влечения;
- Частые позывы к акту мочеиспускания.
Все вышеперечисленные симптомы, часто встречаются у большинства пациентов с нарушениями, связанными с заболеваниями эндокринной системы. Так как эти симптомы не специфичны, и практически каждый сталкивается с ними, необязательно сразу же обращаться за помощью к профессиональному эндокринологу, стоит некоторое время проследить за состоянием своего здоровья.
Большинство заболеваний, которые вызывают эндокринные железы, имеют внешние проявления, они в сочетании с указанными симптомами могут дать уже наиболее яркую картину проявления признаков болезни.
Такие проявления характеризуются следующим: у пациента меняется выражение лица, увеличивается размер надбровных дуг, изменяются кожные покровы, возможно, выпадение волос либо, наоборот, чрезмерный их рост. Из-за неблагоприятных условий, которые окружают сейчас большинство населения страны, особому риску подвергается щитовидная железа.

Контроль, который подразумевает эндокринная система, характеризуется возрастом и полом человека. Также она имеет существенное влияние на нормальное функционирование обменного процесса и центральной нервной системы, а с помощью них уже и на все остальные жизненно важные функции. Признаки свойственные возрасту связаны с закономерным течением возрастных изменений, которое может резко нарушиться под влиянием расстройств внутренней секреции со стороны одной или нескольких эндокринных желез.
Случается, что из-за такого нарушения, возможно, ранее половое созревание, которое наблюдается в основном при злокачественных новообразованиях половых желез. Удаление такой опухоли приводит в норму работоспособность половых желез. Половые признаки отвечают за половую дифференцировку организма, и развитие принадлежащих половым железам.
Уменьшение их функциональности подразумевает развитие особенного строения тела, которое характеризуется усиленным ростом в длину конечностей, у пациентов мужского пола развивается женское строение таза и отсутствует волосяной покров тела.
![]()
Несмотря на все перечисленные симптомы и признаки следует помнить, что большинство заболеваний, которые влияют на эндокринные железы, носят в себе наследственный характер, поэтому стоит поинтересоваться, какие заболевания имеются у самых близких родственников. Следует помнить, что симптомы и признаки, связанные с эндокринными заболеваниями зависят от их вида и природы возникновения, это важно, чтобы назначить правильный диагноз и своевременно начать лечить эти симптомы.
Лечащему врачу очень важно диагностировать все перенесенные когда-то патологические процессы, которые могли стать причиной заболеваний. Очень часто характерные внешние признаки могут указать на развитие того или иного заболевания, например, слишком увеличенные губы или уши могут говорить об акромегалии, а заметная деформация шеи указывает на нарушение работоспособности щитовидки.
Необходимое лечение
В современной медицинской практике лечение, которое подразумевает эндокринная система, производится с помощью гормональных лекарственных препаратов. В том случае, когда основными причинами является чрезмерное или недостаточное активное участие желез, возникают проблемы, связанные с восстановительной функциональностью.
Для устранения симптомов и первых признаков, внутрь организма пациента вводятся гормоны, которые понижают чрезмерную активность функционирования элементов эндокринной системы. В особо тяжелых случаях, когда человеку приходится удалять часть железы или же вырезать орган полностью, то прием таких препаратов должен осуществляться до конца жизни.
Для профилактики нередко назначаются противовоспалительные и укрепляющие лекарственные средства, применяется также лечение и с помощью радиоактивного йода.
Конечно, самыми действенным методом лечения является хирургическое вмешательство, но квалифицированные специалисты стараются применять такой метод только в редких случаях.
Такое лечение применяется только в том случае, если образовавшаяся опухоль наносит вред эндокринной системе. При новообразованиях, от которых так же страдает и эндокринная система, применяется метод оперативного вмешательства.
Питание подбирается врачом в зависимости от того какая эндокринная железа получила поражение. Диетическое питание назначается, если нет сопутствующих заболеваний, которые могут усугубиться сахарным диабетом, в таком случае для начала специалист назначает пробную диету. Таблица пробного меню:
- Мясо и рыба – двести пятьдесят грамм;
- Творог – триста грамм;
- Сыр – двадцать пять грамм;
- Кисломолочные продукты – пятьсот грамм;
- Ржаной хлеб – сто грамм;
- Сливочное и растительное масло – шестьдесят грамм;
- Все овощи, за исключением картофеля и бобов – тысяча грамм;
- Свежие фрукты кроме бананов и винограда – триста грамм.
Для пациентов, у которых наблюдается избыточный вес, для профилактики назначается пробная диета, в ней должно быть низкое содержание энергетической ценности, такое ограничение употребляемого жира способствует уменьшению веса.

Эндокринная система поддается излечиванию и с помощью народных методов, которые подразумевают прием настоев из лекарственных трав, такой метод рассчитан на прием большого количества трав, таких как: тимьян, тысячелистник, мелисса, мята, полынь, шалфей, ромашка и многие другие. Такие сборы помогают стабилизировать процессы обмена и способствуют поступлению в организм важных микроэлементов.
Профилактика возникших симптомов и заболеваний эндокринной системы включает в себя регулярный прием биологически активных и йодсодержащих пищевых добавок. Следует помнить, что необходимо соблюдать здоровый образ жизни и придерживаться необходимой профилактики, для того чтобы максимально снизить и свести к минимуму риски, связанные с болезнями эндокринной системы.
Основная функция эндокринной системы – регуляция всех жизненно важных процессов в организме и любое нарушение гормонального фона может привести к тяжелым и сложно предсказуемым последствиям.
Железы внутренней секреции вырабатывают свыше 50 различных гормонов.
В силу функционального разнообразия гормонов, которые продуцирует эндокринная система, симптомы заболевания разных желез включают нарушения со стороны опосредованно связанных с ними органов и систем.
Нормальный гормональный фон формируется в результате сложного взаимодействия гипоталамо-гипофизарной системы и собственно эндокринных желез. Причины и патогенетические механизмы эндокринных заболеваний до сих пор изучены мало и не выяснены окончательно.
Среди первопричин функциональных расстройств эндокринной системы выделяют:
- наследственную предрасположенность;
- новообразования;
- воспалительные процессы;
- врожденные аномалии строения желез;
- инфекционные поражения;
- последствия травм;
- нарушения общего происхождения.
Патологические изменения в работе эндокринной системы могут быть спровоцированы влияниями извне, такими как хроническое недосыпание, неполноценное питание, физическое или психоэмоциональное истощение, длительное лечение некоторыми препаратами, у женщин – гормональные изменения, связанные с беременностью, родами и лактацией.
Клинические проявления заболевания могут быть вызваны либо дисфункцией одной из желез внутренней секреции, либо нарушениями восприимчивости органа к воздействию того или иного гормона.
Гораздо реже встречаются патологии связанные с выработкой дефектных или ложных гормонов, отличающихся аномальной активностью, нарушением связи между железой и внутренней средой организма и множественные поражения эндокринной системы.
Нарушения фукционирования эндокринных желез протекают по типу гиперфункции или гипофункци и. В первом случае в организм поступает избыточное количество гормонов, во втором образуется нехватка активного вещества. Нарушения по типу гиперсекреции развиваются при излишней стимуляции железы или образования зон вторичной секреции в сходных по функциональным особенностям тканях или органах.

Эндокринная система человека
Недостаточность какого-либо гормона может вызываться дефицитом определенных микроэлементов или витаминов, воспалительными процессами в тканях железы, вследствие лучевого или токсического поражения железы. Гипосекреция может иметь наследственную природу или развиваться на фоне иммуннодефицитных состояний.
Нарушения восприимчивости тканей и органов к отдельным гормонам имеет наследственную природу. Подобные нарушения встречаются редко, их механизмы изучены крайне мало. Существует гипотеза об отсутствии гормонспецифичных рецепторов на оболочках клеток без которых гормон не может проникать в ткань и выполнять соответствующие функции.
Секреция дефектных гормонов – явление крайне редкое. Производство ложных гормонов зачастую является результатом спонтанных мутаций. При некоторых заболеваниях печени, у женщин – и во время беременности возможны обменные нарушения, сопровождающиеся разрывом связей между железами, вырабатывающими определенные виды гормонов и органами, на которые они воздействуют. При нарушениях путей транспортировки гормона развиваются вторичные метаболические изменения.
Дисфункция желез внутренней секреции может вызываться и аутоиммунными процессами, при которых ткань железы разрушается собственными механизмами иммунной защиты.
Активность секреции разных гормонов подвержена естественным возрастным изменениям и признаки раннего увядания зачастую имеют эндокринную природу.
Симптоматика проблемы
Наиболее типичными симптомами нарушения гормонального баланса являются аномалии веса и роста, психическая неуравновешенность и нестабильное эмоциональное состояние.
Эндокринные расстройства отображаются на функционировании органов-мишеней, то есть, симптомы конкретного заболевания могут напоминать органическое поражение соответствующего органа.
О проблемах со стороны эндокринной системы могут свидетельствовать несколько групп симптомов. Для некоторых заболеваний характерны изменения поведения больного. Человек подвержен резким сменам настроения без видимых причин, появляются несвойственные ему ранее эмоциональные реакции на обыденные ситуации: слишком бурные или напротив, заторможенные.
При эндокринных нарушениях могут проявляться общая слабость, сонливость, слабость, человек страдает частыми головными болями, отмечает расстройства памяти и внимания. Возможны длительные некритичные изменения температуры тела без видимых к тому предпосылок, озноб и лихорадка, слишком частые позывы к мочеиспусканию, мучительная жажда, нарушения сексуального влечения.
У пациентов резко меняется масса тела в сторону увеличения или уменьшения. Возможны нарушения сердечного ритма или артериальная гипертензия, не связанные с воздействием типичных провоцирующих факторов и при отсутствии признаков поражения сердца или сосудов. Ранние симптомы эндокринных заболеваний в основном неспецифичны, не внушают особых опасений и не всегда являются достаточным основанием для визита к эндокринологу.
По мере прогрессирования патологии проявляются характерные черты нарушений со стороны той или иной железы.
![]() Экзофтальм - довольно редкий симптом эндокринных нарушений. должна быть вовремя диагностирована, иначе возможны тяжелые нарушения зрения.
Экзофтальм - довольно редкий симптом эндокринных нарушений. должна быть вовремя диагностирована, иначе возможны тяжелые нарушения зрения.
Строение и функции эндокринной системы человека подробно описаны .
Нарушения в работе эндокринной системы сказываются на общем состоянии организма человека. По ссылке полезная информация о мерах профилактики заболеваний эндокринных органов.
Симптомы эндокринных заболеваний у женщин
 Нарушения гормональной регуляции сказывается на обменных процессах.
Нарушения гормональной регуляции сказывается на обменных процессах.
Женщина набирает или стремительно теряет вес без изменений пищевого режима и качественного состава рациона.
Возможны нарушения сна и состояние хронической усталости, у пациенток повышается или понижается температура без видимых признаков патологии, которая может проявляться подобным образом.
Тревожные симптомы – расстройства мелкой моторики, нарушения сердечного ритма и перепады артериального давления без признаков патологий нервной и сердечно-сосудистой систем. Пациентки часто становятся нервозными, подвержены резким перепадам настроения.
Нарушение гормонального фона сказывается на работе потовых желез, тело в прямом смысле слова залито потом. Избыточная секреция гормона роста приводит к искажению и огрублению пропорций лица, в первую очередь – нижней челюсти, мягких тканей вокруг рта, надбровных дуг.
Первыми симптомами диабета является устойчивый непреодолимый зуд и сильная жажда. Повышается восприимчивость к гнойничковым инфекциям.
Расстройства функционирования половых желез проявляются избыточным ростом волос по мужскому типу, осложнениями во время беременности и процессе родов. У таких пациенток наблюдаются расстройства менструального цикла, вплоть до аменореи, бесплодие. Очень тревожный симптом – появление стрий (растяжек), не связанных с беременностью или изменениями массы тела. Багровая окраска образовавшихся дефектов указывает на вовлечение в патологический процесс и коры надпочечников.
Патологии эндокринной системы у мужчин
Заболевания желез внутренней секреции, осуществляющих регуляцию обменных процессов, у мужчин и женщин проявляются похожими неспецифичными симптомами.При дисфункции половых желез у больного развиваются женоподобные черты во внешности.
В частности, увеличиваются молочные железы, меняется структура вторичного волосяного покрова, развивается ожирение по женскому типу.
Мужчина может отмечать нарушения сексуального влечения и способности к соитию. Нередко у пациентов с эндокринными нарушениями выявляется бесплодие.
Симптомы заболеваний эндокринной системы у детей
 Заболевания эндокринной системы у детей могут проявляться в самом раннем возрасте.
Заболевания эндокринной системы у детей могут проявляться в самом раннем возрасте.
Сложность диагностики нарушений функционирования желез внутренней секреции осложняется и психологическими особенностями детского периода.
Клинические проявления тех или иных заболеваний иногда напоминают последствия погрешностей в воспитании ребенка.
Эндокринные нарушения приводят к аномальным темпам физического и умственного развития ребенка. Поражения щитовидной паращитовидных желез сказываются на развитии интеллекта. Дети раздражительны, невнимательны, с трудом осваивают новые навыки, склонны к апатии.
Сопутствующие нарушения обмена кальция проявляются хрупкостью костей, отставанием формирования зубного ряда и роста скелета. При отсутствии лечения возможно развитие разных форм слабоумия.
Ослабленный иммунитет может указывать на возможные проблемы с вилочковой или поджелудочной железой. На ранние стадии диабета указывают тяжело заживающие повреждения кожи и склонность к гнойничковым инфекциям.
 Дисфункция половых желез проявляется ускорением или задержкой полового созревания у девочек и мальчиков.
Дисфункция половых желез проявляется ускорением или задержкой полового созревания у девочек и мальчиков.
На проблемы со стороны половых желез указывает формирование вторичных половых признаков, свойственных противоположному полу: особенности телосложения, тембр голоса, отклонения развития молочных желез.
Нарушение функций гипоталамо-гипофизарной системы может сказаться на функционировании любой из желез внутренней секреции.
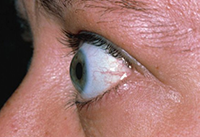 При некоторых эндокринных патологиях возникает дистрофия глазных мышц. доставляет больному массу дискомфорта и может являться причиной снижения зрения.
При некоторых эндокринных патологиях возникает дистрофия глазных мышц. доставляет больному массу дискомфорта и может являться причиной снижения зрения.
Симптомы болезни Базедова описаны . А также краткая информация о лечении недуга.
Кроме общей регуляторной функции гипоталамо-гипофизарная система вырабатывает гормон роста (соматотропин). Дефицит соматотропина в период активного роста приводит к карликовости, избыток – к гигантизму.
На заметку: самой распространенной эндокринной патологией является сахарный диабет, поражающий представителей обоих полов и всех возрастных групп.
Видео на тему
